トップページ > 診療科・部門 > センター > 内分泌・副腎腫瘍センター > 褐色細胞腫・パラガングリオーマ
褐色細胞腫・パラガングリオーマ
確認・更新日(2024年8月1日)
褐色細胞腫は副腎の髄質から発生し、交感神経(自律神経の一種)の働きを調節するホルモンである「カテコールアミン」(アドレナリンとノルアドレナリン)を過剰に産生する腫瘍です。副腎以外の場所(頭蓋底・頸部・膀胱などの傍神経節)から発生する場合があり、その場合はパラガングリオーマと呼ばれます。
この病気は、発作的な高血圧や薬を内服しても血圧の下がりが悪い高血圧をきっかけに発見されることが多いのですが、最近は人間ドックや他の病気を調べている過程で腫瘍が偶然発見されるケースも増えています。
褐色細胞腫・パラガングリオーマの症状
カテコールアミンであるアドレナリンとノルアドレナリンはアドレナリン受容体に働いて、血管の収縮や心臓の収縮能を増加させることで、血圧を正常に維持し、脳や腎臓などの臓器への血流を調整し、心臓の動きを調節します。カテコールアミンを過剰に産生する褐色細胞腫・パラガングリオーマでは、血液中のカテコールアミンが増加し、高血圧や頭痛、動悸、発汗、不安感などさまざまな症状を呈することがあります。糖尿病、脂質異常症、不整脈、心不全、頑固な便秘、腸閉塞(麻痺性イレウス)を併発することもあります。
褐色細胞腫・パラガングリオーマの検査
カテコールアミンの過剰の程度を評価するため、カテコールアミンおよびその代謝物(メタネフリンとノルメタネフリン)を血液、尿で測定します。また、腫瘍の位置や広がりを評価するためにCT検査、MRI検査、123-I-MIBGシンチグラフィ、FDG-PET/CT検査、オクトレオチドシンチグラフィなどを行います(文献1)。

図:腫瘍部分に一致して123-I-MIBGシンチグラフィの集積を認める
褐色細胞腫・パラガングリオーマの遺伝性について
褐色細胞腫の患者さんの約30~40%の方は遺伝子の変異が原因で腫瘍が発生すると報告されています(文献2)。血縁者に褐色細胞腫ができやすく明らかに遺伝する場合(家族性腫瘍)と、遺伝子変異があっても家族性ではない場合があります。SDHB・SDHD・VHL・RET・NF1と呼ばれる遺伝子をはじめとし、現在では10種類以上の、褐色細胞腫と関係した遺伝子の変化が明らかになっています。遺伝子の変化がみつかることで、フォローアップの方針検討や血縁者の発症リスク特定に役立つことがあります。多発性内分泌腫瘍II型・Von Hippel Lindau 病(フォン・ヒッペルリンドウ病)、神経線維腫症I型などの遺伝性疾患と診断された場合は、褐色細胞腫以外の腫瘍を合併する可能性が高いため、定期的に全身の検索が必要です。遺伝性の疑いがある場合は、ご家族や血縁者への遺伝の可能性など、考慮する点が増えるため、遺伝子検査とあわせて遺伝カウンセリングを受けることを推奨しています。
褐色細胞腫・パラガングリオーマの治療
内服薬
褐色細胞腫・パラガングリオーマと診断されたら、内服薬の治療を開始します。カテコールアミン過剰による症状や高血圧のコントロール、合併症の予防を目的に、交感神経α受容体遮断薬(α遮断薬)、必要に応じて交感神経β受容体遮断薬(β遮断薬)、Ca拮抗薬などの降圧薬を内服します。家庭での血圧や脈拍数、症状の推移を確認しながら、内分泌科医が用量を調節します。カテコールアミン過剰産生の程度が重症で、α遮断薬やβ遮断薬のみでは症状が改善しない場合は、カテコールアミン合成酵素阻害薬(メチロシン)の内服を併用します(文献3)。高血圧クリーゼを起こした場合や高度便秘・腸閉塞をきたした場合は入院下で点滴用のα遮断薬であるフェントラミンを使用します。
手術
腫瘍が切除可能な場合、治療の第一選択は腫瘍摘出です。手術前後は血圧や体液量管理が重要であり、内科と外科が連携して降圧薬、点滴による補液などの全身管理を慎重に行います。手術困難症例やホルモン過剰産生が重症の症例は、手術前に短期間カテコラミン合成酵素阻害剤(メチロシン)を使用する場合があります。
ほかの固形腫瘍では、遠隔転移病変を認めるときには手術が検討されるケースは稀です。一方、褐色細胞腫・パラガングリオーマではホルモン過剰産生の程度を改善する目的で、転移病変があっても腫瘍の減量手術(デバルキング手術)を検討する場合があり、経験豊富な外科医・内分泌科医と治療方針をよく相談する必要があります。
褐色細胞腫・パラガングリオーマは、手術で完全に摘出できたとしても再発や転移する可能性がある腫瘍です。術後は定期的にカテコールアミンおよびその代謝物の血液・尿検査、必要に応じて画像検査などを行います。
抗がん剤治療・核医学治療
腫瘍が手術で切除困難な場合や転移病変を認める場合、術後に再発をきたした場合は、腫瘍の進行を遅らせたり、症状やQOLを改善させたりすることを目的に、抗がん剤治療(CVD療法:シクロホスファミド、ビンクリスチン、ダカルバジンの併用療法、文献4)や核医学治療(131-I-MIBG内用療法など)を行うことがあります。症状が軽度、かつ腫瘍の増大速度が緩徐な場合は、すぐに治療をせずに慎重な経過観察を行います。
放射線外照射
転移の部位に疼痛、圧迫などの局所症状を認める場合は、症状緩和を目的に放射線照射を行うことがあります。放射線治療科との相談で治療適応があるか相談します。
治療上の注意点
薬剤投与、腹部の圧迫・打撲、侵襲的な検査・処置をきっかけに腫瘍からのカテコールアミン分泌が急に増加し、高血圧クリーゼと呼ばれる著しく危険な血圧の上昇をきたすことがあります。放置すると全身の臓器障害のために致命的となる場合があります。そのため、診察や投薬の際には注意が必要です。
内分泌・副腎腫瘍センター(国立国際医療研究センター病院)の診療
褐色細胞腫・パラガングリオーマは様々な専門分野にまたがる集学的な診療が求められます。国立国際医療研究センター病院の内分泌・副腎腫瘍センターでは、内分泌内科、泌尿器科、肝胆膵外科、麻酔科、放射線治療科、臨床ゲノム科、循環器内科など各分野の専門家が連携し、最適な医療を提供します。
特に、手術困難症例(腫瘍のサイズが大きい、下大静脈浸潤・肝浸潤、肝転移など)は慎重に内科・外科・麻酔科間で慎重に適応を検討しつつ、積極的な手術を行っています。また、最新のエビデンスに基づいて、転移病変を持つ症例に対して、患者さん毎に異なる病状の経過を踏まえて、最適な治療戦略を提案することが可能です。
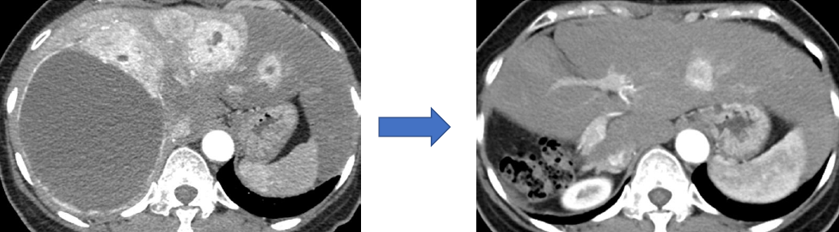
図:内科・外科・麻酔科の連携による褐色細胞腫 巨大肝転移のデバルキング手術により高カテコールアミン血症が改善し、高血圧、動悸、糖尿病が軽快した症例
褐色細胞腫・パラガングリオーマの診療で、下記のような点でお困りの症例がございましたら、窓口の「内分泌内科 紹介外来」もしくは「内分泌内科 セカンドオピニオン」までお気軽にご相談ください。
- 根治手術・腫瘍の減量手術が考慮される症例(手術困難症例を含む)
- ホルモン過剰産生による症状の管理が困難
- 転移病変がある
- 抗がん剤治療や核医学治療、放射線治療が考慮される(131-I-MIBG内用療法は連携施設と協力した治療を行います)
- 遺伝子検査、遺伝カウンセリングの希望がある
関連リンク
参考文献
- 1)一般社団法人 日本内分泌学会、日本内分泌学会「悪性褐色細胞腫の実態調査と診療指針の作成」委員会.褐色細胞腫・パラガングリオーマ 診療ガイドライン2018
- 2) Yonamine M, Wasano K, Aita Y, et al. Prevalence of Germline Variants in a Large Cohort of Japanese Patients with Pheochromocytoma and/or Paraganglioma. Cancers (Basel). 2021;13(16):4014. Published 2021 Aug 9. doi:10.3390/cancers13164014
- 3) Naruse M, Satoh F, Tanabe A, et al. Efficacy and safety of metyrosine in pheochromocytoma/paraganglioma: a multi-center trial in Japan. Endocr J. 2018;65(3):359-371. doi:10.1507/endocrj.EJ17-0276
- 4) Tanabe A, Naruse M, Nomura K, et al. Combination chemotherapy with cyclophosphamide, vincristine, and dacarbazine in patients with malignant pheochromocytoma and paraganglioma. Horm Cancer. 2013;4(2):103-110. doi:10.1007/s12672-013-0133-2